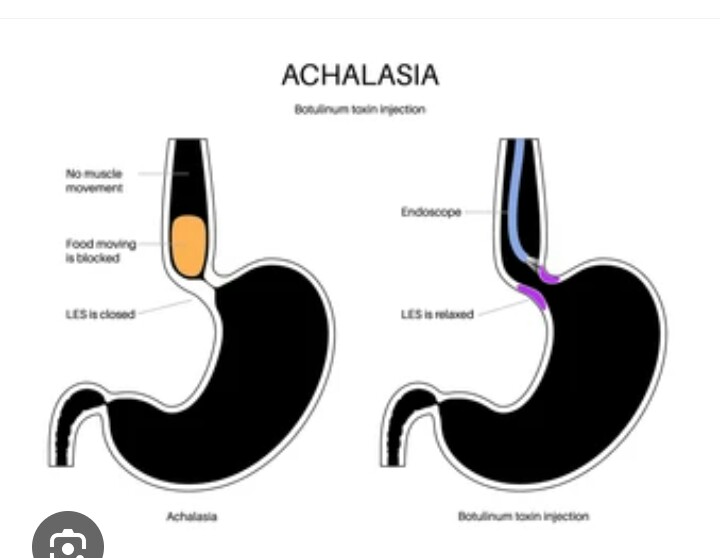
On désigne par achalasie, un problème de motricité de l’œsophage, lequel se manifeste par des difficultés à déglutir. En effet, pour être digérés par l’estomac, les aliments ont besoin d’emprunter le chemin de la bouche à l’œsophage, puis de passer le barrage du sphincter inférieur de l’œsophage, appelé cardia pour atteindre l’estomac. Or, en cas d’achalasie, on rencontre des dysfonctionnements à ces deux niveaux.
Ces dysfonctionnements apparaissent très progressivement, de façon discontinue, et peuvent concerner les solides ou les liquides, voir les deux. Quand ces difficultés s’aggravent, une perte conséquente de poids peut être observée chez le patient ainsi que des multiples complications, notamment au niveau respiratoire.
Les symptômes de la maladie
Généralement, les symptômes de l’achalasie sont des plaintes des patients concernant la déglutition, qu’ils s’agissent d’aliments solides ou liquides. Les aliments restent bloqués au niveau de l’œsophage. Ainsi, on observe qu’un tiers des patients régurgitent les aliments ou boissons qu’ils ne parviennent pas à digérer. Ceci n’est pas sans poser un problème, tout particulièrement si la régurgitation a lieu la nuit et donc en position allongée. Ce phénomène présente des risques d’infection des voies respiratoires ou encore de pneumonie d’inhalation. A ces difficultés s’ajoutent des reflux gastro-œsophagiens, des vomissements et des brulures d’estomac (chez 27 à 42% des patients). Ce problème de dysphagie s’accompagne dans certains cas de douleurs thoraciques, plus précisément des douleurs situées à l’arrière du sternum.
Les complications et causes de la maladie
Quand l’achalasie est bien installée, un amaigrissement est constaté, surtout chez les personnes âgées, avec une perte de poids en moyenne de 5 à 10 kg. Cette perte de poids peut être plus conséquente et conduire à un état de dénutrition dans les cas extrêmes ou l’achalasie est diagnostiquée tardivement.
Les spécialistes ont observé que l’achalasie est causée par un dysfonctionnement des nerfs qui recouvrent la paroi de l’œsophage (on parle de dénervation) et qui président aux contractions de ce dernier. Mais à ce jour, les recherches n’ont pas permis de déterminer précisément ce qui entraine cette dénervation. Des pistes de recherche sont suivies concernant des causes génétiques (mais aucun gène potentiellement responsable n’a encore pu être identifié), des cause auto-immunes ou encore des causes virales.
Les consultations et diagnostics de la maladie
Dans la mesure où l’achalasie est une maladie qui se développe très progressivement avec des symptômes de plus en plus forts et des complications potentiellement graves, il est important de consulter rapidement, dès les premiers symptômes de dysphagie. C’est-à-dire dès l’apparition des difficultés à déglutir. En effet, en l’absence de prise en charge, la personne peut risquer des carences alimentaires, voire une dénutrition. Mais pas seulement. Si la nuit ou, d’une manière générale, en position allongée, elle est sujette à des régurgitations, elle peut alors inhaler du liquide œsophagien par les voies respiratoires et développer une pneumopathie. Dès lors, on comprend aisément que plus une prise en charge de la maladie est précoce, plus grandes seront les chances d’éviter les complications.
Concernant le diagnostic, il est souvent posé tardivement. A cela, plusieurs raisons : la maladie ne se développe que très progressivement, avec des symptômes discontinus, et enfin, elle partage ces symptômes avec des pathologies proches comme la maladie de chargas, les reflux gastro-œsophagiens, l’œsophagite et l’anorexie. En cas de dysphagie, le spécialiste va procéder à divers examens comme la fibroscopie qui permettra alors de confirmer ou d’infirmer le diagnostic de la maladie.
Les traitements de la maladie
Il faut savoir que les traitements de l’achalasie ne guérissent pas l’apéristaltisme de l’œsophage. Ils ne permettent pas au patient de retrouver la motricité de son œsophage, mais visent à apaiser les symptômes et à diminuer la pression au niveau du sphincter inférieur de ce dernier. Il existe essentiellement quatre types de traitement de cette dernière d’efficacité équivalente : il y a en premier lieu la dilatation pneumatique de l’œsophage, elle se fait au niveau de la jonction entre l’œsophage et l’estomac grâce à un ballonnet. Sous anesthésie générale, ce ballonnet est introduit dans l’œsophage puis, une fois en place, il est gonflé pour dilater l’œsophage pour lui permettre d’évacuer vers l’estomac les aliments et liquides qui stagnent. Cette technique donne des bons résultats dans 80% des cas. En second lieu, il y a l’injection de la toxine botulique par le procédé d’endoscopie. Ainsi, la toxine botulique est injectée dans le but de dilater le sphincter. L’efficacité de ce procédé est similaire à celui de la dilatation par ballonnet, et il est préféré chez les personnes dont l’état de santé général est fragile et supporterait difficilement une anesthésie générale. L’effet de la toxine dure entre 6 mois et une année. En troisième lieu, il y a la chirurgie par cœlioscopie, cette méthode qui porte le nom de myotomie chirurgicale consiste à opérer le patient par cœlioscopie, afin d’inciser le sphincter inférieur de l’œsophage, ce qui a pour effet de diminuer la pression de ce dernier. En quatrième lieu, les traitements médicamenteux. Il est à noter qu’aucun traitement médicamenteux n’a de véritable efficacité pour soigner cette pathologie ou en soulager les symptômes.
Ibrahima Oumarou Galadima